Udhëzues: Kujdesi shëndetësor në pacientët që dyshohen si të infektuar me COVID -19

- This event has passed.
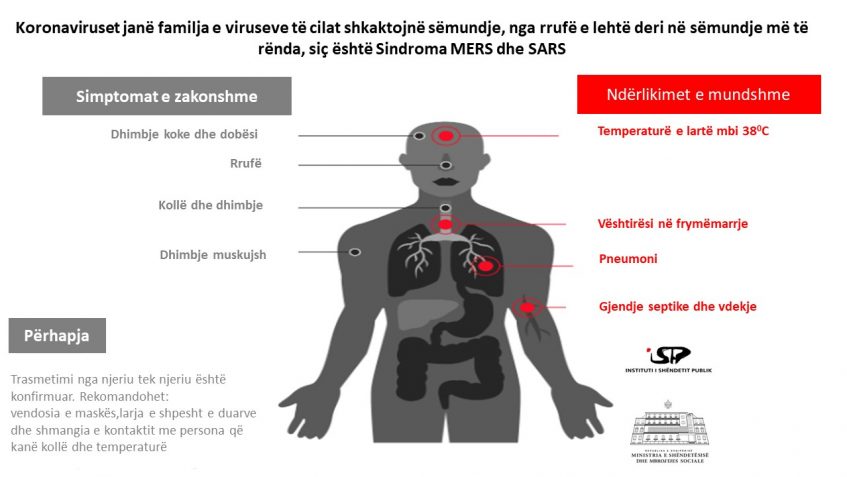
Description
Kujdesi shëndetësor në pacientët që dyshohen si të infektuar me COVID -19 dhe që paraqesin simptoma të lehta, kontakteve te tyre dhe menaxhimi i kontakteve.
Përmbledhje
Kjo është një përmbledhje që OBSH ka hartuar për të dhënë një këshillim të shpejtë për rekomandimet e nevojshme për kujdesi nndaj pacientëve që trajtohen në kushtet e shtëpisë të dyshuar si të infektuar me COVID-19, që shfaqin simptoma të lehta, si dhe për masat që duhet të ndërmarrë shëndeti publik lidhur me manaxhimin e kontakteve asimptomatike.
Dokumenti është i bazuar në udhëzimet me bazë shkencore publikuar nga OBSH, duke përfshirë këtu parandalimin e infeksioneve dhe kontrollin e sëmundjeve respiratore akute, nëkujdesin shëndetësor, që mund të shkaktojnë epidemi apo pandemi: Udhëzuesi i brendshëm i OBSH-së (1), dhe bazuar nëinformacionin më koherent ekzistues në lidhje me infeksionin COVID-19.
Ky dokument është një përshtatje e versionin original që adreson MERS-CoV, publikuar në qershor 2018.
Ky këshillim i shpejtë është për profesionistët e shëndetit publik dhe ata të parandalimit dhe kontrollit, menaxherët e kujdesit shëndetësor si dhe punonjësit e kujdesit shëndetësor. Gjithsesi situata po monitorohet nga afër për të dhëna të reja që mund të sinjalizojnë rishikimin e përmbajtjes së këtij udhëzuesi të shpejtë këshillimi.
Ju lutem referojuni dokumentit të ISHP për përkufizimin e rastit:
Kujdesi shëndetësor në shtëpi për pacientët të dyshuar si të infektuar me COVID-19, me shenja të lehta.
Duke patur parasysh njohjen e kufizuar të deritanishme të sëmundjes së shkaktuar nga COVID-19 dhe mënyrës së tij të transmetimit, OBSH rekomandon që rastet e dyshuara me COVID-19, të izolohen dhe monitorohen në kushte spitalore. Kjo do të sigurojë si sigurinë dhe po ashtu cilësinë e kujdesit shëndetësor (në rast se simptomat e pacientit përkeqësohen), si dhe sigurinë e shëndetit publik.
Sidoqoftë, për disa arsye të mundshme, përfshirë dhe situatën kur kujdesi spitalor nuk është i disponueshëm ose është i pasigurtë (p.sh. kapacitete të kufizuara dhe burime të pamjaftueshme për të përballuar nevojat për kujdes shëndetësor), apo në rastet e refuzimit të hospitalizimit, kushtet alternative për sigurimin e kujdesit shëndetësor mund të merren në konsideratë.
Në rastin e kushteve të tilla, pacientët me simptoma të lehta dhe pa mbivendosje me situata të tjera kronike si sëmundje mushkërish apo zemre, problem me veshkat apo me të dhëna kompromentuese të sistemit imunitar, që e vendosin atë në një rrezik të shtuar për të zhvilluar komplikacione, mund të trajtohet në ambjentin e shtëpisë. I njejti parim i kujdesit në kushtet e shtëpisë zbatohet edhe për pacientët simptomatikë që nuk kanë më nevojë për hospitalizim. Ky vendim kërkon një gjykim të kujdesshëm klinik dhe duhet ndërmerret duke vlerësuar sigurinë e pacientit në kushtet e shtëpisë.
Një linjë komunikimi me punonjësin e kujdesit shëndetësor duhet të vendoset përgjatë gjithë periudhës së kujdesit në shtëpi, derisa pacienti të shërohet plotësisht.
Personeli i kujdesit shëndetësor duhet të përfshihet në rishikimin e gjendjes shëndetësore aktuale për të parë progresin e simptomave, nëpërmjet kontakteve me telefon dhe idealisht, nëse është e mundur, nëpërmjet vizitave ballë për ballë, në mënyrë të rregullt (p.sh çdo ditë), duke kryer teste diagnostikuese specifike sipas nevojave.
Personeli i NJVKSH gjithashtu eshte i perfshire ne kete proces duke mbeshtetur personelin e kujdesit shendetesor.
Nga ana tjetër, pacientët dhe anëtarët e tjerë të familjes duhen udhëzuar mbi higjenën personale, parandalimin bazë të infeksioneve, si dhe masat e kontrollit se si të kujdesen për anëtarët e infektuar të familjes në mënyrën më të sigurt të mundshme, dhe sesi të parandalojnë përhapjen e infeksioneve me kontaktet e shtëpisë. Pacientit dhe familjes duhet t’iu jepet mbështetja, edukimi dhe monitorimi i vazhdueshëm. Ata duhet të ndjekin rekomandimet e mëposhtme:
Punonjësit e kujdesit shëndetësor që japin kujdesin shëndetësor në shtëpi, duhet të bëjnë vlerësimin e riskut për të përzgjedhur Masat Mbrojtëse Personale (MMP)-të e përshtatshme.
Menaxhimi i kontakteve dhe vetekarantina
Në kuadrin e te dhenave për transmetimin nga njeriu tek njeriu të virusit SARS-CoV-2, personat (përfshirë punonjësit shëndetësorë) që mund të kenë qenë të ekspozuar ndaj individëve të dyshuar për COVID-19, duhet të këshillohen që të vetekarantinohen dhe te monitorojnë shëndetin e tyre për 14 ditë, që nga dita e fundit me kontaktin e mundshëm, dhe tëkërkojnë mbikqyrje të menjëhershme mjekësore nëse paraqesin ndonjë nga simptomat, veçanërisht temperaturë, simptoma respiratore si kollë dhe vështirësi në frymëmarrje apo diarre.
Një linjë komunikimi me një punonjës të kujdesit shëndetësor si dhe te shendetit publik ne NJVKSH perkatese duhet të vendoset përgjatë periudhës së vetekarantines. Personeli i kujdesit shëndetësor duhet të përfshihet në rivlerësimin e gjendjes shëndetësore së kontakteve të tyre, nëpërmjet telefonit dhe idealisht, nëse është e mundur, me vizita ballë për ballë dhe të rregullta (p.sh përditë), duke kryer teste specifike diagnostikuese sipas nevojave si dhe si kryhet vetekarantina duke u mbeshtetur nga NJVKSH.
Punonjësi i kujdesit shëndetësor apo NJVKSH duhet të japëparaprakisht instruksione se ku duhet kërkuar kujdesi shëndetësor kur një kontakt sëmuret, cila duhet të jetë mënyra më e përshtatshme e transportimit, kur dhe në cilën qendër shëndetësore duhet shkuar, dhe cilat masa kontrolli parandaluese duhen ndjekur.
1. Infection prevention and control of epidemic- and pandemicprone acute respiratory diseases in health care. Geneva: World Health Organization; 2014 (WHO/CDS/EPR/2007.6; https://www.who.int/csr/bioriskreduction/infection_control/pu blication/en/ accessed 14 January 2020).
2. WHO guidelines on hand hygiene in health care. Geneva: World Health Organization; 2009 (WHO/IER/PSP/2009/01; http://apps.who.int/iris/handle/10665/44102 accessed 13 June 2018).
Further References
3.Management of asymptomatic persons who are RT-PCR positive for Middle East respiratory syndrome coronavirus (MERS-CoV): interim guidance. Geneva: World Health Organization; 2018 (WHO/MERS/IPC/15.2 Rev.1;
http://www.who.int/csr/disease/coronavirus_infections/management_of_asymptomatic_patients/en/ accessed 13 June 2018).
4. Clinical management of severe acute respiratory infection when Middle East respiratory syndrome coronavirus (MERSCoV) infection is suspected: interim guidance. Geneva: World Health Organization; 2015 (WHO/MERS/Clinical/15.1;
http://www.who.int/csr/disease/coronavirus_infections/casemanagement-ipc/en/ accessed 14 June 2018).
5. Infection prevention and control during health care for probable or confirmed cases of Middle East respiratory syndrome coronavirus (MERS-CoV) infection: interim guidance: Geneva: World Health Organization; 2015 (WHO/MERS/IPC/15.1;
http://apps.who.int/iris/handle/10665/174652 accessed 14 June 2018).
6. Infection prevention and control of epidemic- and pandemicprone acute respiratory infections in health care: WHO guidelines. Geneva: World Health Organization; 2014
(http://apps.who.int/iris/handle/10665/112656 , accessed 14 June 2018).
7. Atkinson J, Chartier Y, Pessoa-Silva CL, Jensen P, Li Y, SetoWH, editors. Natural ventilation for infection control in health-care settings: WHO guidelines 2009. Geneva: World Health Organization; 2009
(http://apps.who.int/iris/handle/10665/44167, accessed 14 June 2018).
Laboratory testing for Middle East respiratory syndrome coronavirus: interim guidance (revised). Geneva: World Health Organization; 2018 (WHO/MERS/LAB/15.1/Rev1/2018;
http://www.who.int/csr/disease/coronavirus_infections/merslaboratory-testing/en/, accessed 14 June 2018).
Investigation of cases of human infection with Middle East respiratory syndrome coronavirus (MERS-CoV): interim guidance. Geneva: World Health Organization; 2015 (WHO/MERS/SUR/15.2; http://www.who.int/csr/disease/coronavirus_infections/mersinvestigation-cases/en/, accessed 14 June 2018).
Surveillance for human infection with Middle East respiratory syndrome coronavirus (MERS-CoV): interim guidance. Geneva: World Health Organization; 2015 (WHO/MERS/SUR/15.1; http://www.who.int/csr/disease/coronavirus_infections/surveil lance-human-infection-mers/en/, accessed 14 June 2018).
Memish ZA, Zumla AI, Al-Hakeem RF, Al-Rabeeah AA, Stephens GM. Family cluster of Middle East respiratory syndrome coronavirus infections. N Engl J Med. 2013;368(26):2487–94. doi: 10.1056/NEJMoa1303729.
(http://www.ncbi.nlm.nih.gov/pubmed/23718156).
Mailles A, Blanckaert K, Chaud P, van der Werf S, Lina B, Caro V et al. First cases of Middle East respiratory syndrome coronavirus (MERS-CoV) infections in France, investigations and implications for the prevention of human-to-human transmission, France, May 2013. Euro Surveill. 2013;18(24):ii
(http://www.ncbi.nlm.nih.gov/pubmed/23787161 , accessed 13 June 2018).
Hijawi B, Abdallat M, Sayaydeh A et al. Novel coronavirus infections in Jordan, April 2012: epidemiological findings from a retrospective investigation. East Mediterr Health J. 2013;19(Suppl 1):S12–8
(http://applications.emro.who.int/emhj/v19/Supp1/EMHJ_201
3_19_Supp1_S12_S18.pdf, accessed 13 June 2018).
Health Protection Agency (HPA) UK Novel Coronavirus Investigation Team. Evidence of person-to-person transmission within a family cluster of novel coronavirus infections, United Kingdom, February 2013. Euro Surveill. 2013;18(11):20427
(http://www.ncbi.nlm.nih.gov/pubmed/23517868, accessed 13 June 2018).
Guery B, Poissy J, el Mansouf L, Séjourné C, Ettahar N, Lemaire X et al. Clinical features and viral diagnosis of two cases of infection with Middle East respiratory syndrome coronavirus: a report of nosocomial transmission. Lancet. 2013; 381(9885):2265–72 doi: 10.1016/S0140- 6736(13)60982-4.
Assiri A, McGeer A, Perl TM, Price CS, Al Rabeeah AA, Cummings DA et al. Hospital outbreak of Middle East respiratory syndrome coronavirus. N Engl J Med. 2013;369(5):407–16. doi: 10.1056/NEJMoa1306742.
Omrani AS, Matin MA, Haddad Q, Al-Nakhli D, Memish ZA, Albarrak AM. A family cluster of Middle East respiratory syndrome coronavirus infections related to a likely unrecognized asymptomatic or mild case. Int J Infect Diseases.
2013;17(9):e668-72.
https://doi.org/10.1016/j.ijid.2013.07.001.
Ki M. 2015 MERS outbreak in Korea: hospital-to-hospital transmission. Epidemiol Health. 2015;37: e2015033.
doi: 10.4178/epih/e2015033.
Drosten C, Meyer B, Müller MA, Corman VM, Al-Masri M, Hossain Ret al. Transmission of MERS-coronavirus in household contacts. N Engl J Med. 2014;371:828-35. doi: 10.1056/NEJMoa1405858.
WHO MERS-CoV summary and literature updates – 2013- 2017. (http://www.who.int/csr/disease/coronavirus_infections/archiv e_updates/en/).




